Pankreasi (Kanceri pankreatik)
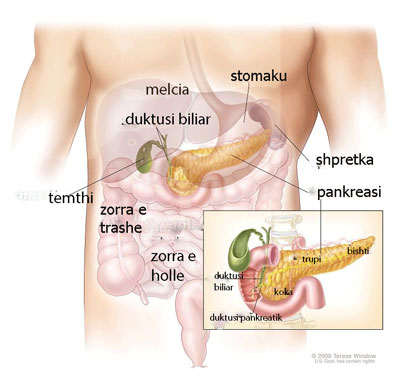
Pankreasi është një gjendër me gjatësi rreth 15cm, e lokalizuar në abdomen (bark). Ka formën e dardhës së shtypur dhe rrethohet prej stomakut, zorrës së hollë, mëlçisë, shpretkës dhe fshikëzës së tëmthit. Fundi i gjerë i pankreasit në anën e djathtë të trupit quhet koka e pankreasit. Pjesët e mesme janë trupi dhe qafa. Fundi i ngushtë i pankreasit, në anën e majtë të trupit quhet bishti. Procesi uncinat është pjesa e gjëndrës që përkulet prapa dhe nën kokën e pankreasit. Dy vaza gjaku të rëndësishme janë arteria mezenterike superiore dhe vena mezenterike superiore të cilat kalojnë prapa qafës së pankreasit dhe përpara procesit uncinat. Pankreasi është gjendër me sekretim të brendshëm (endokrine) dhe të jashtëm (ekzokrine).
Qelizat ekzokrine të pankreasit prodhojnë enzima që ndihmojnë procesin e tretjes. Kur ushqimi futet në stomak, qelizat ekzokrine çlirojnë enzimat pankreatike të sistemit duktal të vogël per t’u derdhur në duktusin kryesor pankreatik. Duktuset (kanalet), pankreatike që përshkojnë pankreasin, përmbajnë enzima pankreatike dhe sekretime të tjera si lëngjet pankreatike. Duktusi i përbashket biliar fillon prej fshikëzës së tëmthit, prapa kokës së pankreasit dhe përmban bilë (vrer). Këto dy duktuse bashkohen dhe derdhen në porcionin e parë të zorrës së hollë të quajtur duoden. Pika ku këto dy duktuse bashkohen me duodenin quhet Ampula Vater. Kur enzimat hyjnë në duoden, ato bashkohen me ushqimin e ardhur prej stomakut dhe ndihmojnë në tretjen e yndyrnave, karbohidrateve dhe proteinave.
Funksioni endokrin i pankreasit përfshin prodhimin e hormoneve. Hormonet janë substanca të prodhuara në një organ të trupit që qarkullojnë në gjak duke influencuar pjesë të tjera të trupit. Dy hormone të rëndësishme të prodhuara prej pankreasit janë insulina dhe glukagoni. Qelizat ishull janë qeliza endokrine të pankreasit që sekretojnë insulinën dhe glukagonin në qarkullimin e gjakut. Insulina ul nivelin e sheqerit në gjak ndërsa glukagoni e rrit nivelin e tij në gjak. Të dy këto hormone punojnë për të mbajtur nivelin e duhur të sheqerit në gjak.
Të kuptojmë kancerin
Kanceri fillon prej një qelize në trup. Qelizat janë njesia bazë e jetës. Çdo qelizë përmban informacion gjenetik në formën e ADN (Deoxyribonucleic acid/DNA). ADN përmban instruksionet e duhura për rritjen dhe funksionin e çdo qelize në trupin tonë. Normalisht, qelizat ndahen në qeliza të reja sipas nevojave të trupit. Kur qelizat plaken ato vdesin dhe zëvendësohen prej të rejave. Ndonjëherë ky proces prishet duke çuar në mutacionin e qelizave të ADN-së. Mutacioni mund të jetë i trashëguar ose mund të ndodhë gjatë jetës. Mutacioni ose çon në formimin e qelizave të reja kur trupit nuk i nevojiten, ose mund të stopojë vdekjen e qelizave të vjetra.
Nëse janë prezente qeliza të tepërta, ato formojnë një masë ose ind që quhet tumor. Tumori mund të jetë beninj ose malinj. Tumoret beninje përbëhen prej qelizave anormale, të ngjashme shumë me ato të organit ku e marrin origjinën. Ato nuk kanë aftësi të invadojnë indet ose të përhapen në organe të tjera të trupit. Në qoftë se tumori beninj është i madh në përmasa dhe peshë, ai mund të shaktojë probleme si rezultat i presionit dhe shtypjes së enëve të gjakut, nervave dhe organeve përreth.
Tumoret malinje në pergjithësi quhen “kancer” dhe karakterizohen prej ndarjes qelizore të pakontrolluar dhe aftësisë për të invaduar indet përreth dhe për t’u përhapur në organet e tjera, të afërta e të largëta. Qelizat kanceroze kanë aftësinë per tu shkëputur (metastazuar), prej vendit të origjinës dhe për tu shpërndarë në organet e tjera të trupit.
KANCERI PANKREATIK
Kanceri pankreatik fillon kur qelizat anormale brenda pankreasit rriten në mënyrë të pakontrolluar. Kur kanceri i pankreasit shpërndahet (metastazon), jashtë pankreasit, formohen tumore sekondare në inde apo organe të tjerë.
Vendet e zakonshme të metastazimit të kancerit pankreatik janë nyjet limfatike, mëlçia, peritoniumi (shtresa që mbështjell organet e barkut) dhe mushkëritë. Nyjet limfatike janë pjesë e një sistemi të gjerë limfatik përgjatë gjithë trupit që ndihmojnë në filtrimin dhe nxjerrjen jashtë të materialeve të huaja nga trupi. Nëse kanceri ndodhet në nyjet limfatike, ka shumë mundësi që ai të përhapet në organet dhe indet e tjera. Meqënëse këto qeliza kanceroze e kanë origjinën nga pankreasi, ato konsiderohen dhe trajtohen si kancer i pankreasit. Tumoret e pankreasit klasifikohen në ekzokrine dhe neuroendokrine.
TUMORET PANKREATIKE EKZOKRINE
Më shumë se 90% e tumoreve malinje pankreatike klasifikohen si tumore ekzokrine. Këto tumore fillojnë në qelizat ekzokrine që prodhojnë enzimat pankreatike të cilat ndihmojnë në tretje. Brenda kësaj kategorie, shumica e tumoreve janë adenokarcinoma. Më poshtë po përshkruajmë tumoret pankreatike të tipit ekzokrin:
Karcinoma me qeliza acinare (qeliza si manaferra) është formë e rrallë e kancerit pankreatik i cili mund të shkaktojë prodhim të tepërt të lipazës, enzimë që sekretohet për të tretur yndyrnat. Niveli i lipazës pankreatike mund të matet në gjak.
Adenokarcinoma përbën 90% të kancerit të pankreasit. Ajo fillon tek qelizat që veshin duktusin pankreatik. Adenokarcinoma mund të formojë gjendër ose grumbullim qelizash që rrethojnë një hapësirë boshe. Karcinoma adenoskuamoze është e ngjashme me adenocarcinomën në faktin që formon gjendra, por në ndryshim nga adenocarcinoma, duke u rritur ato gjendra sheshohen.
Tumori me qeliza gjigande është ekstremisht i rrallë dhe jo aq agresiv sa adenokarcinoma. Ky lloj tumori zakonisht ka qeliza të mëdha, por vetë nuk është më i madh se llojet e tjerë të tumoreve pankreatike.
Neoplaziamucinozepapilare intraduktale-(IPMN). IPMN rritet prej duktusit kryesor pankreatik ose prej degëve anësore të duktusit.Tumori mund të ketë pamjen e një gishti (papilar) që rritet në brendësi të duktusit. Në momentin e diagnostikimit IPMN-ja mund të jetë beninje, por mund të jetë edhe pararendës i adenokarcinomës.
Cistadenokarcinoma mucinoze është tumor malinj cistik, sfungjeror, i rrallë. Cistet janë të mbushura me një lëng të hollë të quajtur mucinë. Është i ngjashëm me IPMN, por ndodh vetëm në një pjesë të pankreasit.
Pankreatoblastoma është një formë e rrallë e kancerit pankreatik që gjendet fillimisht tek fëmijët nën moshën 10 vjeç. Ndryshe quhet “kanceri pankreatik i fëmijërisë”.
Cistadenokarcinoma seroze është tumor që rrjedh prej cistadenomës seroze beninje, e karakterizuar prej shumë cisteve të vegjël; ekstremisht e rrallë, duke u llogaritur më pak se 1% e kancerit pankreatik.
Tumoret solide dhe pseudopapilare mund të rriten kudo në pankreas. Disa pjesë të tumorit janë solide, ndërsa pjesë të tjera janë papilare, ne formë gishti. Këto tumore më shpesh takohen tek gratë në moshën 30 vjeç dhe janë të kurueshëm në qoftë se hiqen komplet me kirurgji.
TUMORET NEUROENDOKRINE TË PANKREASIT
Disa forma të rralla të kancerit të pankreasit formohen prej rritjes anormale të qelizave hormon-prodhuese të pankreasit të quajtura qeliza ishull. Këto njihen si tumore neuroendokrine të pankreasit ose tumore të qelizave ishull.
Qelizat ishull janë qelizat endokrine të pankreasit që prodhojnë insulinë, glukagon dhe somatostaninë. Isulina dhe glukagoni janë dy hormone kryesore pankreatike. Insulina ul nivelin e sheqerit në gjak, ndërsa glukagoni rrit nivelin e sheqerit në gjak.Të dy këto hormone punojnë për të mbajtur një nivel optimal të sheqerit në gjak. Somatostanina rregullon nivelet e hormoneve të tjera në gjak.Tumoret neuroendokrine pankreatike llogariten më pak se 5% të të gjithë tumoreve pankreatike. Ato mund të jenë beninje ose malinje dhe rriten më ngadalë se tumoret ekzokrine. Tumoret neuroendokrine janë funksionalë, (që prodhojnë hormone) dhe jofunksionalë (që nuk prodhojnë hormone). Shumica e tumoreve funksionalë janë beninje. Megjithatë, 90% e tumoreve jofunksionalë neuroendokrine, janë kanceroze. Më poshtë po ju përshkruajmë tipet e ndryshme të tumoreve neuroendokrine të pankreasit:
Gastrinoma (Sindromi Zollinger–Ellison) mbiprodhon gastrinë. Shumica janë malinje ose kanë aftësinë të kthehen në të tilla. Kur ky tumor është i trashëgueshëm si pjesë e sindromit gjenetik të quajtur neoplazi multiple endokrine tipi1 (MEN 1), tumore të shumtë mund të gjenden në kokën e pankreasit dhe në duoden.
Glukagoma mbiprodhon glukagon. Zakonisht janë të mëdha, shpesh metastazojnë dhe rreth 70% janë malinje. Ato shpesh gjenden në trupin dhe bishtin e pankreasit.
Insulinoma mbiprodhon insulinë. Janë tumoret më të shpeshta neuroendokrine pankreatike. Ato janë të vogla dhe të vështira për tu zbuluar. Shumica e tyre janë beninje.
Somatostatinoma mbiprodhon somatostatinë. Janë ekstremisht të rralla dhe zakonisht shumë të mëdha. Mund të gjenden kudo në pankreas dhe duoden. Ato ndryshojnë në potencialin e tyre për tu bërë malinje.
Tumoret jofunksionale të qelizave ishull zakonisht janë malinje dhe të vështira për tu zbuluar.
VIPoma (Sindromi Verner-Morrison): VIPoma mbiprodhon peptinë vazoaktive intestinale (VIP). Këto tumore zakonisht lokalizohen në trupin dhe bishtin e pankreasit. 2/3 e VIPomave janë gjendur tek femrat. Sindromi gjithashtu njihet si diarre e ujshme dhe sindromi i hipokalemisë aklorhidrike.
NEOPLAZIA MULTIPLE ENDOKRINE TIP -1 (MEN 1)
MEN1 është sindrom i trashëgueshëm që shkakton tumore të shumtë në gjendrën parotiroide, gjendrën e hipofizës/pituitar dhe në pankreas. Ky sindrom ndodh kur tumoret gjenden të paktën në dy nga tre gjendrat endokrine të lartpëmendura.
Rreth 30-75% e njerëzve me MEN 1 zhvillojnë tumore endokrine të pankreasit.Tumoret mund të jenë malinje dhe në përgjithësi shfaqen tek individët në moshën 30-40 vjeç. Gastrinoma është tumori pankreatik endokrin më i shpeshtë. I dyti më i shpeshtë është insulinoma.
SIMPTOMAT E KANCERIT TE PANKREASIT
Kanceri i pankreasit shpesh quhet sëmundje “e fshehtë”, sepse shenjat rrallë janë prezente në stadet e hershme të sëmundjes. Shumë pacientë, në momentin që diagnostikohen janë në stade shumë të avancuara. Nëse shenjat janë prezente, ato janë të paqarta. Pacientët mund të kenë shenja të ndryshme në varësi të lokalizimit, tipit dhe stadit të tumorit. Shenjat, që zakonisht lidhen me diagnozën, mund të jenë: ikter (zverdhje), dhimbje barku ose shpine, diabet, humbje e pashpjegueshme në peshë dhe humbje oreksi. Pacientët me kancer pankreasi të avancuar mund të kenë ascit (grumbull lëngjesh në bark) dhe koagula në gjak (trombe). Shenja të tilla si lodhje, këputje trupore, vështirësi në tretje dhe depresion mund të hasen në çdo kohë. Nëse dikush ka një nga këto shenja që përmendëm, nuk do të thotë që ka kancer pankreasi. Këto apo simptoma të ngjashme mund të shkaktohen nga situata apo probleme të tjera mjekësore të zakonshme. Prandaj, nëse dikush nga ju ka këto shenja, duhet të konsultohet me mjekun, i cili është i vetmi që mund të diagnostikojë shkakun e shenjave individuale.
ASCITI
Asciti është grumbullimi jonormal i lëngjeve në bark. Ky grumbullim lëngjesh bën që barku të jetë i fryrë dhe i distenduar. Përhapja e kancerit në shtresat e barkut, ose peritoneum, mund të çojë në acarim, i cili shkakton grumbullimin e lëngjeve. Asciti mund të shfaqet në çdo kohë të kancerit pankreatik, por veçanërisht tek pacientët në stadin e avancuar të metastazave në organet e tjera. Me rritjen e sasisë në lëngje mund të shfaqen simptoma të tilla si: diskomforti (parehatia), vështirësia në frymëmarrje, nauzea dhe pakësimi i oreksit. Trajtimi me diuretikë (shkarkues) mund të ngadalësojë grumbullimin e lëngjeve. Gjithashtu, grumbullimi i lëngjeve mund të trajtohet me procedurën që quhet paracentezë (drenimin e lëngjeve jashtë).
MPIKSJA E GJAKUT
Tromboza e venave të thella (DVT) është një situatë potencialisht serioze, ku mpiksja e gjakut ndodh në vena, veçanërisht tek ato të këmbëve. Kanceri shkakton ndryshime në gjak ku rritet mundësia e formimit të mpiksjeve. Mpiksjet e gjakut mund të mos vihen re dhe mund të mos shkaktojnë simptoma. Megjithatë, ato shpesh shoqërohen me ënjtje, dhimbje dhe ndjeshmëri në zonën e prekur. Ënjtja vetëm në njërën këmbë është shenjë e trombeve të venave të thella. Një fragment i trombit mund të shkëputet dhe të shkojë në mushkëri duke shkaktuar dëmtim të indeve prej uljes së papritur të furnizimit me gjak. Ky fenomen quhet "emboli pulmonare" dhe është situatë serioze. DVT zakonisht trajtohet me ilaçe që quhen antikoagulante (kundra mpiksjes), të cilat hollojnë gjakun dhe ndalojnë trombet ekzistuese të zmadhohen si dhe të formohen trombe të reja.
NDRYSHIME NË JASHTËQITJE
Shumë pacientë me kancer pankreatik mund të kenë diarre, konstipacion (kapsllëk) ose të dyja bashkë. Disa situata mund të rëndojnë diarrenë ose konstipacionin. Diarrea është problem i shpeshtë që shfaqet me humbje diarreike në formë uji, vajore ose përmbajtje fekale me erë të rëndë të cilat mund të jenë rezultat i sasisë së pamjaftueshme të enzimave pankreatike në zorrë. Kjo çon në keqpërthithje si pasojë e kalimit të shpejtë nëpër traktin digjestiv të ushqimeve të patretura. Konstipacioni është problem i shpeshtë, veçanërisht tek pacientët që marrin ilaçe për të ulur dhimbjet. Në qoftë se sistemi tretës punon ngadalë, ai lejon që jashtëqitja të thahet dhe të bëhet e vështirë për të kaluar. Ndryshimet në dietë dhe ilaçet shtesë mund të eleminojnë ose reduktojnë ashpërsinë e ketyre simptomave.
DIABETI
Diabeti është sëmundje në të cilën trupi nuk përdor në mënyrën e duhur hormonin pankreatik të quajtur insulinë. Insulina ndihmon trupin të përdorë glukozën (sheqerin) efektivisht. Normalisht, insulina lejon glukozën të hyjë në qeliza dhe të përdoret si energji. Në rastin e diabetit edhe trupi vetë nuk prodhon mjaftueshëm insulinë ose sasia e prodhuar nuk është plotësisht efektive. Kërkimet studimore kanë sugjeruar se diabeti i zbuluar tek personat mbi 50 vjeç mund të jetë shenjë e hershme e kancerit pankreatik. Ndryshimi i papritur i glukozës në gjak tek diabetikët të cilët e kanë pasur nën kontroll nivelin e saj, mund të jetë gjithashtu tregues i kancerit pankreatik. Ndryshimet në dietë dhe terapia me insulinë ndihmojnë njerëzit me diabet të mbajnë glukozën në gjak në nivelet e duhura.
VËSHTIRËSITË DIGJESTIVE (TRETËSE)
Vështirësitë digjestive më të shpeshta që lidhen me kancerin pankreatik përfshijnë humbje oreksi, dispepsi (mostretje) dhe nauze. Disa ose të gjitha këto simptoma ndodhin kur kanceri pankreatik shtyp stomakun dhe duodenin. Nëse kjo ndodh, ushqimet mbeten në stomak duke shkaktuar një sërë çrregullimesh në tretje, përfshirë nauzean dhe të vjellën. Shenjat digjestive gjithashtu mund të ndodhin për shkak të bllokimit të duktusit pankreatik nga i cili rrjedhin enzimat pankreatike si rezultat i çrregullimit sasior të prodhimit të këtyre enzimave. Një sërë ndryshimesh në dietë, prodhimi i enzimave pankreatike dhe trajtime të tjera mund të ndihmojnë në lehtësimin e disa simptomave digjestive.
IKTERI (ZVERDHJA)
Zakonisht, pacientët me kancer pankreatik kanë ikter. Ikteri është zverdhja e lëkurës dhe e syve prej sasisë së tepërt të bilirubinës, përbërës i bilës (vrerit) në gjak. Tumori në kokën e pankreasit mund të shkaktojë ngushtim të duktusit biliar dhe bllokim të rrjedhjes së bilës prej fshikëzës së tëmthit në zorrën e hollë. Bllokimi i duktusit biliar shkakton grumbullim të bilirubinës. Pacientët me ikter mund të kenë gjithashtu kruarje të lëkurës, urinë me ngjyrë të errët, ose feçe të ngjyrosura (si baltë). Heqja kirurgjikale e tumorit mund të lehtësojë simptomat. Në disa raste është e nevojshëme një tjetër tip kirurgjie që quhet “bypass” në tëmth i cili kryhet për të anashkaluar kanalin biliar të bllokuar. Ikteri mund të trajtohet edhe ndryshe. Mund të vendoset një stent për të mbajtur hapur duktusin biliar. Stenti vendoset zakonisht gjatë kryerjes së procedurës së quajtur ERCP.
DHIMBJA
Dhimbja lokalizohet në pjesën e sipërme të barkut ose në mes të shpinës. Ajo lidhet me shtypjen apo prekjen nga tumori të nervave ose organeve përreth pankreasit. Dhimbja gjithashtu mund të vijë si rezulat i bllokimit të traktit digjestiv prej tumorit. Trajtimi përfshin medikamente kundër dhimbjes dhe procedurës së bllokimit të pleksusit celiak. Disa mjekime kundër dhimbjes mund të shkaktojnë konstipacion, prandaj mjeku mund të rekomandojë medikamente për ta evituar atë.
HUMBJA E PASHPJEGUESHME NË PESHË
Humbja në peshë është problem i zakonshëm tek pacientët me kancer të pankreasit dhe mund të lidhet me trajtimin ose me vetë sëmundjen. Humbja në peshë e induktuar prej tumorit (e njohur si kaheksia e kancerit) është një problem kompleks që prek mënyrën se si trupi përdor proteinat dhe kaloritë. Kaheksia e kancerit bën që trupi të përdorë më shumë kalori se zakonisht, shkatërron muskujt dhe ul oreksin. Pacienti mund të vërejë ndryshime në oreks dhe në dëshirën për ushqime të caktuara. Humbja e pashpjegueshme në peshë mund të jetë një simptomë e hershme e kancerit të pankreasit dhe mund të ndodhë pa dhimbje ose pa ndryshime të dukshme në tretje.
SIMPTOMAT LIDHUR ME TUMORET NEUROENDOKRINE
Tumoret neuroendokrine bëjnë që pankreasi të mbiprodhojë disa enzima dhe hormone siç janë insulina, glukagoni ose somatostatina. Niveli i lartë i këtyre hormoneve në gjak rezulton në humbje peshe, nauzea, të vjella, dobësi muskulare dhe skuqje të lëkurës.
Diagnostikimi, matja dhe stadifikimi
Diagnostikimi i kancerit pankreatik mund të jetë i vështirë. Simptomat jo gjithmonë janë të dukshme dhe zakonisht zhvillohen ngadalë. Nëse një pacient ka simptomat e kancerit të pankreasit, duhet të bëhen një sërë testesh për të vendosur një diagnozë të saktë. Megjithatë nuk ka teste standarde për kancerin e pankreasit.
Fillimisht, mjeku mund të kërkojë historinë mjekësore dhe familjare. Ai mund të bëjë ekzaminimin fizik ku përfshihet trupi, sytë dhe lëkura. Vrojton nëse ka ndryshime të barkut në zonat rreth pankreasit, mëlçisë dhe fshikëzës së tëmthit. Mund të kërkohen teste laboratorike të urinës dhe gjakut. Për informacion vizual të pankreasit, shpesh, fillimisht kërkohen ekzaminime imazherike ku përfshihen skaneri dhe rezonanca magnetike. Më poshtë po përshkruajmë ekzaminimet që përdoren për diagnostikimin ose përjashtimin e kancerit pankreatik si dhe matjen e monitorimin e pacientëve me të.
TESTET IMAZHERIKE
Testet imazherike janë ato që sigurojnë informacionin vizual të pankreasit dhe indeve përreth. Këto teste janë shumë të rëndësishme për monitorimin e kancerit pankreatik. Kemi disa lloje testesh imazherike.Testet jo invazive janë ato teste që nuk përfshijnë futjen e ndonjë instrumenti në trup, ndryshe nga testet invazive.
TESTET IMAZHERIKE INVAZIVE
TOMOGRAFIA E KOMPJUTERIZUAR / SKANERI(CT)
Pacienti qëndron shtrirë mbi tavolinë ndërkohë që tomografi i kompjuterizuar në formë të rrumbullakët rrotullohet përreth trupit dhe merr imazhe të tërthorta me rreze-X. Kompjuteri i përpilon këto imazhe në një rindërtim 3-dimensional të trupit.
Imazhet tomografike të kompjuterizuara tregojnë indet e buta, vazat e gjakut dhe kockat. Kur skaneri është bërë me kontrast oral ose venoz, ai mund të tregojë tumore të vegjël të pankreasit ose kudo ku kanceri është përhapur.
Disa makineri të skanerit janë në formë spirale. Në një skaner spiral rrezet X mbeten të vazhdueshme dhe rrotullohen rreth pacientit në formë spirale. Skaneri spiral është më efikas sepse ai prodhon imazhe 3-dimensionale më të detajuara.
Arsyet për përdorim dhe konsiderata të tjera
Skaneri është një nga proçedurat më të shpeshta që përdoret për prodhimin e imazheve 3-dimensionale të trupit. Doktori rekomandon skanerin kur dyshon se pacienti ka kancer pankreatik. Imazhet shpesh ndihmojnë nëse tumori mund të hiqet me kirurgji. Një përqindje e vogël e pacientëve mund të jenë alergjikë ndaj kontrastit, prandaj mund të përdoren teste imazherike alternative. Skaneri përdor rrezet-X, një formë radiacioni. Ekzpozimi i përsëritur ndaj radiacionit mund të bëhet shqetësim tek pacientët që e përdorin për mbikqyrje. Skaneri spiral është i dobishëm për stadifikimin e kancerit sepse ai mund të tregojë nëse tumori ka prekur vazat e gjakut përreth.
IMAZHE TË REZONANCËS MAGNETIKE (MRI)
MRI përdor vale radio dhe magnetike të fuqishme për të matur energjinë molekulare në disa pjesë të caktuara të trupit. Qelizat anormale përgjigjen ndryshe ndaj valëve radio dhe magnetike në krahasim me qelizat normale. Ashtu si skaneri, rezonanca merr imazhe ndërsa pacienti është shtrirë. Kompjuteri përpunon imazhet e trupit.
Arsyet për perdorim dhe konsiderata të tjera
Meqënëse MRI nuk ka nevojë për përdorim të kontrastit, zakonisht përdoret për pacientët alergjikë ndaj kontrastit që kanë nevojë për skaner. Rezonanca nuk ka ekspozim të pacientit ndaj radiacionit. Rezonanca zgjat më shumë se skaneri. Gjatë rezonancës pacienti qëndron shtrirë pa lëvizur mbi një cilindër të gjatë. Pacientët që janë klaustrofobë (frikë ndaj vendeve të mbylluara), kanë nevojë për sedacion. Për këtë arsye ekziston rezonanca e hapur e cila u vjen në ndihmë pacientëve që vuajnë nga klaustrofobia. Për më tepër MRCP mund të kryhet gjatë rezonancës për pacientët që u duhen imazhe specifike të duktusit pankreatik dhe biliar.
REZONANCA MAGNETIKE ME KOLANGIOPANKREATOGRAFI (MRCP)
MRCP është rezonancë speciale. Këtu përdoret software kompjuterik qe jep imazhe specifke të duktusit pankreatik dhe biliar të cilët zakonisht janë zona e tumorit. Lëngjet natyrale prezente në duktus shërbejnë si kontrast. MRCP është një pajisje e shkëlqyer për vizualizimin e cisteve pankreatike dhe bllokimin e duktuseve.
Arsyet për përdorim dhe konsiderata të tjera
MRCP siguron pamje njësoj si ERCP, pa qenë nevoja e risqeve që përmban procedura invazive. MRCP mund të përdoret në vend të ERCP për dignostikimin e kancerit pankreatik nëse nuk është e nevojshme procedura e vendosjes së stentit.
MRCP mund të përdoret për të diagnostikuar shkaqet e ikterit, rritjen e transaminazave siç janë: gurët e duktuseve biliare, tumore të zorrës së hollë apo neoplaziapapilare mucinoze intraduktale (IPMN).
PET (POSITRON EMISSION TOMOGRAPHY) - SCAN
PET skan prodhon imazhe bazuar në nivelin e aktivitetit metabolik të qelizave. PET skan më i shpeshtë për studimin e imazheve është FOG-PET. Për këtë procedurë injektohet në trupin e pacientit një sasi e paktë glukoze radioaktive, e quajtur fluorodeksoglukoze, dhe lihet të qarkullojë për 45-60 minuta, ndërsa pacienti pushon. Qelizat kanceroze përdorin më shumë FOG se qelizat normale tek pacientët që pushojnë. PET skan kap dhe regjistron sinjalet e dhëna prej FOG dhe kompjuteri i kthen këto sinjale në imazhe që tregojnë zonat se ku janë prezente qelizat kanceroze. Për shkak se qelizat kanceroze përdorin më shumë FOG, ato paraqiten më të shndritshme në imazhet kompjuterike.
Arsyet për përdorim dhe konsiderata të tjera
PET skani mund të ndihmojë në diferencimin midis masave pankreatike beninje dhe malinje. Gjithashtu mund të ndihmojë në zbulimin e përhapjes së qelizave kanceroze pankreatike në pjesë të tjera të trupit. PET skani mund të përdoret kur ndryshimet anormale si për shembull lezione anormale të melçisë, zmadhime të limfonodujve janë venë re në skaner. Në PET scan mund të kemi pozitivitet fallso për pankreatitin.
TESTET IMAZHERIKE INVAZIVE
KOLANGIOPANKREATOGRAFIA RETROGRADE ENDOSKOPIKE (ERCP)
Faza e parë e ekzaminimit kryhet njësoj si gastroskopia. Kur mjeku ka arritur në fillimin e zorrës së hollë ai injekton një ngjyrues të veçantë i cili qëndron përkohësisht në duktuset e sistemit biliar. Pas injektimit merren imazhe me rreze-X të cilët tregojnë nëse duktuset janë të ngushtuar apo bllokuar prej tumoreve apo situatave të tjera.
ERCP mund të përdoret gjithashtu për trajtimin e ikterit meqë duktusi biliar është i bllokuar. Gjatë ERCP mund të vendoset një stent në duktusin e bllokuar për ta mbajtur atë hapur dhe për të lënë bilën të rrjedhë. Gjatë ERCP-së mund të merret edhe biopsi (copëza të vogla indesh për tu ekzaminuar).
Arsyet për përdorim dhe konsiderata të tjera
ERCP zakonisht kërkon hospitalizim të pacientit dhe kryhet nën sedacion të thellë. Zakonisht kjo procedurë kryhet kur ekzaminimet e tjera kanë dështuar në zbulimin e anomalive pankreatike ose kur ikteri është prezent. Komplikacionet e ERCP janë të rralla. Rreth 5-7% e pacientëve mund të kenë infeksion të pankreasit (pankreatit). Pankreatiti mund të jetë i lehtë, por në disa raste ai bëhet shumë serioz. Hemorragjia gastro-intestinale, çarja prej endoskopit, reaksioni nga anestezia dhe infeksioni janë komplikacine të rralla të ERCP-së. Zakonisht, pas procedurës pacientët mbahen të shtruar në spital për një natë.
EKO ENDOSKOPIA (EUS)
Endoskopia është një procedurë ku një tub fleksibël me një mini-telekamera futet nga goja për të parë nga brenda traktin tretës, ndërsa eko-ja përdor valë me frekuencë të lartë për të prodhuar imazhe të organeve dhe strukturave në brendësi të trupit: mëlçisë, fshikëzës së tëmthit, pankreasit, aortës etj. Nëpërmjet këtyre imazheve mjeku mund të vlerësojë përmasat, lokalizimin e tumorit të pankreasit dhe nëse tumori është përhapur në enët e gjakut ose në strukturat përreth.
Gjatë kësaj procedure mjeku mund të marrë material për biopsi e cila kryhet me një age të hollë. Kjo proçedurë quhet FNA (fine needle aspiration). Ky material ekzaminohet në laborator për praninë e qelizave kanceroze ose jo.
Arsyet e përdorimit dhe konsiderata të tjera
EUS është një procedurë, e cila kërkon hospitalizim ditor të pacientit dhe kryhet nën sedacion. Është procedura imazherike më e shpeshtë që përdoret për diagnostikimin e kancerit pankreatik dhe më e mira për të marrë material për biopsi.
EUS është e aftë të kapi tumore të vegjël të pankreasit të cilët nuk janë kapur gjatë skanerit, por që dyshohet prej doktorit në bazë të analizave lanoratorike. Studimet kanë treguar se EUS është më efikase për zbulimin e kancerit pankreatik në krahasim me skanerin. (Studimi përdori pacientë me risk të lartë për kancer pankreatik). EUS mund të ketë aftësinë të zbulojë ndryshime të hershme në pankreas tek këta individë. Komplikacionet janë shumë të rralla. Ato përfshijnë: infeksion të një cisti pankreatik, pankreatit, hemorragji gastro-intestinale dhe reaksion nga preparatet anestezike.
LAPAROSKOPIA
Gjatë laparoskopisë, nëpërmjet një incizioni të vogël futet në bark një tub i vogël me kamera. Gjithashtu mund të futen edhe instrumente të vogla për të manipuluar në strukturat e brendshme. Përdorimi i kameras dhe instrumenteve mundësojnë kirurgun të shohë drejtpërdrejt në organet abdominale dhe të përcaktojë nëse kanceri pankreatik është përhapur në organet ose strukturat e tjera.
Arsyet e përdorimit dhe konsiderata të tjera
Laparoskopia është një procedurë kirurgjikale ku pacienti është në anestezi gjenerale (krejtësisht në gjumë). Laparoskopia eksplorative mund të përdoret kur është e paqartë nëse kanceri pankreatik është përhapur në bark ose jo. Nëse zbulohet që tumori është i operueshëm, atëherë doktori mund të kryejë operacionin duke bërë një incizion të madh në bark. Meqënëse incizioni i laparoskopisë është i vogël, koha e rikuperimit zakonisht është e shkurtër. Komplikacionet, ku përfshihen reaksioni nga anestezia dhe infeksioni, janë të rralla.
KOLANGIOGRAFIA TRANSHEPATIKE PERKUTANE (nga lëkura) - PTC
PTC përdoret për të ekzaminuar sistemin biliar hepatik. Gjatë PTC-së, futet një age e hollë nëpërmjet lëkurës nëpër hepar deri në duktusin biliar ku injektohet ngjyrues. Më pas bëhet grafi me rreze X. Në qoftë se nuk ka ngushtim, ngjyruesi lëviz prej duktusit biliar. Nëse është prezent një bllokim apo ndonjë tumor, bëhet e mundur që mjeku ta shohë nëpërmjet imazheve të marra nën rrezet X.
Gjatë PTC-së, nëse ka ngjushtim ose bllokim të duktusit biliar që shakton ikter, mjeku mund të vendosë një kateter. Grumbullimi i bilës derdhet në një qese të vogël të jashtme ose në duoden nëpërmjet një tubi të brendshëm të quajtur stent.
Arsyet e përdorimit dhe konsiderata të tjera
Procedura e PTC-së kryhet nën anestezi lokale dhe prej radiologut. Bëhen disa injeksione në lëkurë për të mpirë indet dhe lëkurën përreth zonës së sipërme, djathtas abdomenit. Imazhet e marra prej PTC-së janë të ngjashme me ato të ERCP-së, me ndryshimin se PTC tregon vetëm duktuset biliare, jo duktuset pankreatike. Komplikimet janë të rralla dhe ato perfshijnë: hemorragji në vendin e shpimit, infeksion, rrjedhje të bilës dhe reaksione alergjike prej kontrastit.
BIOPSIA
Testet imazherike janë të rëndësishme për të diagnostikuar kancerin pankreatik të dyshuar, por ato nuk mund të vendosin 100% nëse masa anormale është kancer dhe se çfarë tipi. Mjeku që kryen ekzaminimin duhet të marrë patjetër material për biopsi në tumor për diagnozë të saktë dhe perfundimtare. Gjatë ekzaminimit bioptik, patologu shikon në mikroskop xhamat e përgatitur në laborator nga mostrat e indeve të marra gjatë procedurës diagnostike. Në qoftë se qelizat kanceroze janë prezente, forma, përmasat dhe mënyra e vendosjes së tyre ndihmojnë në përcaktimin e tipit të kancerit të pankreasit. Megjithatë, është e vështirë që të jepet një biopsi konkluduese.
Aspirimi me age të hollë (FNA) është mënyra më e shpeshtë e marrjes së biopsisë në kancerin pankreatik të dyshimtë. Ka dy metoda për të bërë FNA: 1-metoda perkutane dhe 2-metoda nëpërmjet ekos endoskopike-EUS.
Gjatë FNA perkutane dezinfektohet zona dhe injektohet një anestetik lokal që mpin zonën. Më pas futet ageja dhe doktori përdor imazhin skanerik ose ekografik për tu orientuar. Materiali merret kur ageja ndodhet direkt në pankreas.
Gjatë FNA -së endosonografike përdoren si guidë imazhet ekografike ku një age e hollë kalon nëpërmjet murit të stomakut ose duodenit direkt në pankreas. Ndryshe nga FNA-ja perkutane, FNA nëpërmjet EUS-së nuk ka dhimbje. EUS-FNA kryhet nga një mjek i specializuar dhe metoda e marrjes së biopsisë është më e sakta në shumicën e rrethanave.
Metoda të tjera për marrje biopsie janë ato me furçë ose pinca gjatë ERCP-së. Metoda me furçë: Këtu futet nëpër skop një furçë e vogël për të fshirë qeliza prej duktusit biliar ose atij pankreatik. Shanci për të diagnostikuar kancerin pankreatik me furçim gjatë ERCP zakonisht është shumë më i vogël krahasuar me metodat e tjera.
Në biopsinë me pinca, pinca kalon nëpër endoskop dhe merr fragmente indore të vogla. Pincat janë instrumente që përdoren nga kirurgët për të kapur ose për të nxjerrë inde. Biospia mund të merret gjithashtu edhe gjatë kirurgjisë.
ANALIZAT E GJAKUT
Aktualisht nuk ekziston një analizë e thjeshtë gjaku për të zbuluar ose diagnostikuar kancerin pankreatik. Një person me kancer pankreatik mund të ketë nivele të larta në gjak të bilirubinës dhe enzimave hepatike nëse tumori bllokon duktusin biliar. Nivelet e larta të disa hormoneve në gjak mund të jenë shenjë e një tumori të rrallë pankreatik neuroendokrin siç janë insulinoma apo gastrinoma. Pas diagnostikimit bëhen disa tipe analizash gjaku që monitorojnë avancimin e tumorit pakreatik.
CA 19-9
CA 19-9 Radloimunoassay (RIA) është një analizë gjaku që mat nivelin e tumorit lidhur me antigjenin e gjendur në gjak. Antigjenet CA-19-9 janë substanca që çlirohen prej disa qelizave të tumorit pankreatik. Kufiri normal i CA 19-9 në gjak tek një person i shëndetshëm është 0-37 U/ml. Niveli i antigjenit CA 19-9 rritet tek pacientët me kancer pankreatik. Është e rëndësishme të theksohet se nivelet e antigjenit CA 19-9 nuk janë të larta tek të gjithë pacientët me kancer pankreatik. Për më tepër, disa situata jokanceroze siç janë gurët në tëmth, pankreatiti, fibroza cistike ose sëmundje të mëlçisë, mund të shkaktojnë rritje të nivelit të CA19-9. Për këtë arsye, CA 19-9 nuk mund të përdoret si test diagnostikues apo depistues për kancerin pankreatik. Pas konfirmimit të diagnozës së kancerit pankreatik, edhe nëse nivelet CA 19-9 ishin të rritura para trajtmit, Ca 19-9 mund të përdoret për të monitoruar efektishmerinë e trajtimit. CA 19-9 e ndihmon mjekun të vendosë nëse trajtimi duhet ndryshuar ose të kërkojë teste shtesë apo skaner nëse është nevoja.
Ndryshimet në CA 19-9 ndihmojnë të përcaktohet nëse tumori po progreson, qëndron stabël apo po i përgjigjet trajtimit. Në përgjithësi, rrijta e CA 19-9 tregon se tumori po progreson ose po rritet. Nëse vlerat qëndrojnë të njëjta, atëherë sëmudja është stabël. Zvogëlimi i CA 19-9 tregon se tumori po i përgjigjet trajtimit. Rënia e nivelit të CA 19-9 pas trajtmimit të kancerit pankreatik, e ndjekur nga rrijte e mëvonshme, tregon për përsëritje të sëmundjes.
Antigjeni karcinoembrionik (CEA)
Testi i antigjenit karcinoembrionik (CEA) është analizë gjaku që mat nivelet e proteinës CEA në gjak. CEA është prezente gjatë zhvillimit embrionik, më pas zhduket nga gjaku me lindjen dhe normalisht mbetet në nivele të pazbulueshme gjatë gjithë moshës së rritur. Kur CEA gjendet në gjakun e një të rrituri indikon për praninë e kancerit, përfshirë kancerin pankreatik. Megjithatë, testi nuk përdoret për të diagnostikuar kancerin pankreatik, sepse CEA nuk prodhohet prej tumoreve pankreatike. Rritje të CEA-s mund të shkaktojnë edhe tumore të tjerë, siç është ai kolonit. Për më tepër, tek personat duhanpirës, nivelet e CEA-s në gjak janë të rritura, ndonëse kanceri nuk është prezent. Doktori mat nivelet e CEA-s në gjak për të monitoruar nëse tumori ekzistues i pankreasit po i përgjigjet mjekimit. Nëse tumori pankreatik prodhon proteinën CEA dhe nëse tumori hiqet me kirurgji, nivelet e CEA-s në gjak mund të kthehen në normalitet.
STADIFIKIMI
Stadifikimi është një proces që doktori e përdor për të përcaktuar përhapjen e kancerit në trup. Pasi është vendosur diagnoza e kancerit të pakreasit, mund të jenë të nevojshme testet imazherike shtesë dhe kirurgjia për të përcaktuar me kujdes stadin e sëmundjes. Njohja e stadifikimit e ndihmon mjekun për ecurinë e sëmundjes dhe për trajtim më të mirë.
Ka dy mënyra për të përshkruar stadifikimin: 1. stadi nëpërmjet numrave ose 2. kategoria nëpërmjet heqjes kirurgjikale.
Stadi me numra përfshin përmasat dhe lokalizimin e kancerit. Kategoria e heqjes kirurgjikale përcakton nëse tumori mund të hiqet me kirurgji apo jo.Të dyja mënyrat vlerësohen dhe përcaktohen nga përmasat, lokalizimi i tumorit primar, përfshirja e limfonodujve dhe enëve të gjakut si dhe prania e metastazave të largëta. Metastazat janë tumore që janë përhapur në pjesë të tjera të trupit.
Mjeku mund të përdorë njërën ose të dyja metodat për stadifikim:
Stadi IA: Tumori është i lokalizuar në pankreas, me madhësi 2cm. I lokalizuar. Mund të hiqet kirurgjikalisht.
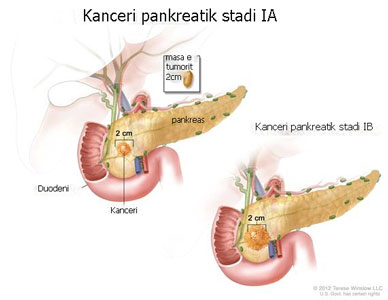 Stadi IB: Tumori është i lokalizuar në pankreas, më i madh se 2 cm. I lokalizuar. Mund të hiqet kirurgjikalisht.
Stadi IB: Tumori është i lokalizuar në pankreas, më i madh se 2 cm. I lokalizuar. Mund të hiqet kirurgjikalisht.
Stadi llA: Tumori shtrihet përtej pankreasit, por nuk përfshin arteriet e mëdha lokale (aksin celiac dhe arterien mezenterike superior). Limfonodujt lokalë të papërfshirë.
I lokalizuar. Mund të hiqet kirurgjikalisht.
Stadi IIB: Tumori mund të shtrihet përtej pankreasit ose jo, por nuk përfshin arteriet e mëdha lokale (aksin celiac dhe arterien mezenterikesuperior). Limfonodujt lokalë të perfshirë. I avancuar. Heqje kirurgjikale e kufizuar.
Stadi III: Tumori prek arteriet e mëdha lokale. Limfonodujt lokalë mund të jenë prekur ose jo. I avancuar. I paoperueshëm.
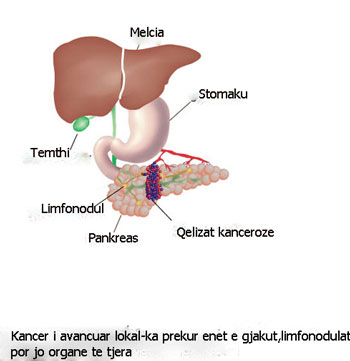
Stadi IV: Tumori primar mund të jetë i çdo përmase. Sëmundja është përhapur në pjesët e tjera të trupit, perfshirë mëlçinë, murin abdominal, mushkëritë dhe limfonodujt. I paoperueshëm.
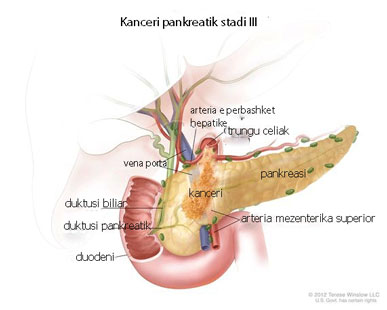
Kategoria e heqjes kirugjikale
I operueshem: Kjo kategori përdoret për tumoret që mund të hiqen kirurgjikalisht. Tumori është në brendësi të pankreasit, ose i shtrirë përtej tij, por nuk ka prekur arteriet ose venat e mëdha lokale.
Pjeserisht i operueshem: Kjo kategori përdoret për tumoret që në momentin e diagnozës mjeku nuk është i qartë nëse mund të hiqen kirurgjikalisht apo jo, por pas trajtimit rezultojnë se mund të hiqen. Tumori mund të ketë prekur ose jo enët e mëdha të gjakut, por me siguri që ka metastazuar në organet e largëta siç janë mëlçia dhe mushkeritë. Pacientëve të diagnostikuar si “pjesërisht të operueshëm” mund tu ofrohet si opsion terapia neoadjuvante.
Terapia neoadjuvante përfshin: kimioterapinë, radioterapinë ose të dyja bashkë. Nëse venat dha arteriet janë prekur nga tumori, terapia neoadjuvante mund të përmirësojë shancet për heqje të plotë kirugjikale të tumorit. Kirurgë të ndryshëm përdorin në mënyra të ndryshme termin ”pjesërisht i operueshëm”(borderline resectable) Në këtë rast, është shumë i rëndësishëm një opinion prej specialistit/kirurgut. Kirurgu që do të kryejë operacionin duhet të ketë eksperiencë të mjaftueshme në kirurgjinë vaskulare nëse pacienti ka nevojë për heqje të venave.
I paoperueshem: Kjo kategori përdoret për tumoret që nuk mund të hiqen kirurgjikalisht. Tumori ka metastazuar në organet e largëta dhe nuk mund të hiqet krejtësisht. Pacienti mund të kërkojë kujdes prej doktorit ose spitalit që ofron cilësinë më të mirë. Në shumë raste, këtë mund ta kenë vetëm mjekët dhe spitalet që kanë një numër të madh pacientësh me kancer pankreatik. Mjekët me shumë eksperiencë mund të kenë njohuritë e duhura rreth sëmundjes dhe mundësisë së trajtimit.
 Përpara takimit me mjekun është e nevojshme që të mblidhni të gjitha letrat mjekësore përfshirë ekzaminimet dhe analizat e mëparshme. Duke patur me vete këto dokumenta mund të mos përsërisni ekzaminimet për së dyti. Çdo spital ose mjek fillimisht duhet të shohë biopsinë ose ekzaminimet imazherike të cilat i vijnë shumë në ndihmë. Është e zakonshme që çdo pacient që diagnostikohet me kancer pankreasi të marrë një opinion të dytë për diagnozën dhe planin e trajtimit. Kjo s’do të thotë që vlerësimi i mjekut të parë është i gabuar, por pacienti do të konfirmojë diagnozën dhe mundësitë e trajtimit. Informacioni i duhur merret duke folur me mjekun specialist. Çdo pacient ka të drejtë për një opinion të dytë dhe të ndjejë siguri tek mjeku që do të kujdeset për të.
Përpara takimit me mjekun është e nevojshme që të mblidhni të gjitha letrat mjekësore përfshirë ekzaminimet dhe analizat e mëparshme. Duke patur me vete këto dokumenta mund të mos përsërisni ekzaminimet për së dyti. Çdo spital ose mjek fillimisht duhet të shohë biopsinë ose ekzaminimet imazherike të cilat i vijnë shumë në ndihmë. Është e zakonshme që çdo pacient që diagnostikohet me kancer pankreasi të marrë një opinion të dytë për diagnozën dhe planin e trajtimit. Kjo s’do të thotë që vlerësimi i mjekut të parë është i gabuar, por pacienti do të konfirmojë diagnozën dhe mundësitë e trajtimit. Informacioni i duhur merret duke folur me mjekun specialist. Çdo pacient ka të drejtë për një opinion të dytë dhe të ndjejë siguri tek mjeku që do të kujdeset për të.
Pasi është vendosur diagnoza, pacienti mund të konsiderojë mundësitë e trajtimit. Trajtimi i kancerit pankreatik varet nga stadi i sëmundjes dhe gjendja e përgjithshme mjekësore e pacientit. Në varësi të tipit dhe stadit të kancerit, pacienti mund të trajtohet me kirurgji, kimioterapi, radioterapi, target terapi, imunoterapi ose terapi paliative (lehtësuese të simptomave).
Disa pacientë mund të kryejnë disa terapi të kombinuara. Trajtimi i tumoreve neuroendokrine pankreatike ndryshon nga trajtimi i zakonshem i kancerit pankreatik.
KIRURGJIA
Heqia kirurgjikale e tumorit ofron kontroll afatgjatë të të gjithë tipeve të kancerit pankreatik. Nëse tumori hiqet kirugjikalisht, ai quhet “i operueshëm”. Rreth 15-20% e pacientëve me adenokarcinomë janë të operueshëm. Në përgjithësi, tumori pankreatik konsiderohet i operushëm nëse nuk është shtrirë përtej pankreasit dhe nuk ka prekur arteriet e mëdha. Nëse janë të përfshira venat, një kirurg i kualifikuar mund të jetë në gjendje të bëjë heqje të venave.
Përcaktimi i drejtë nëse pacienti është apo jo për kirugji, nuk është gjithmonë i lehtë. Edhe pse testet imazherike janë të sofistikuara, ato mund të mos sigurojnë pamje perfekte të tumorit. Në disa raste gjatë kirurgjisë, kur kirurgu zbulon se kanceri është përhapur, atij i duhet ta ndërpresë operacionin.
Kirurgjia e pankreasit është shumë e vështirë, veçanërisht procedura më e shpeshtë e quajtur Whipple. Është e rëndësishme të gjendet një kirurg i zoti. Studimet kanë treguar se pacientët që janë operuar nga një kirurg me eksperiencë kanë pasur më pak komplikacione pas kirurgjisë. Kur gjeni kirurgun, mos hezitoni ta pyesni se sa procedura të kirurgjisë së pankreasit ka kryer.
Pas kirurgjisë së pankreasit pacientit do t'i duhen muaj, ndoshta një vit për tu ndier përsëri normal. Do të nevojitet kohë që trakti tretës të punojë përsëri. Pacientëve u duhet të bëjnë ndryshime të përhershme në dietën e tyre për të lehtësuar simptomat të cilat janë: diarrea, gazrat dhe dhimbjet e stomakut.
Kryhen tipe të ndryshme kirurgjie, kjo në varësi të lokalizimit të tumorit pankreatik. Nëse kirurgjia për të hequr tumorin nuk është e mundshme, mund të konsiderohet kirugjia paliative.
Proceura Whipple
Proçedura Whipple (pankreatikoduodenektomia), është kirugjia më e shpeshtë për heqjen e tumorit pankreatik. Nëse tumori është lokalizuar në kokën e pankreasit, por nuk është përhapur përtej pankreasit dhe nuk ka përfshirë enët e mëdha të gjakut, atëherë mund të kryhet proCedura Whipple.
Në procedurën standarte Whipple, kirurgu heq kokën e pankreasit, fshikëzën e tëmthit, duodenin, një pjesë të vogël të stomakut, pilorin dhe limfonodujt përreth kokës së pankreasit. Më pas, ai lidh pjesën e mbetur të pankreasit me organet digjestive në mënyrë që gjatë tretjes, enzimat pankreatike, bila dhe përmbajtja e stomakut të rrjedhin në zorrën e hollë.
Në një tjetër procedurë Whipple, pjesa e poshtme e stomakut, pilori, nuk hiqet. Të dyja proçedurat mund të zgjasin 5-8 orë.
Pas procedurës, komplikacioni më i shpeshtë është zbrazja e vonshme e stomakut, situatë ku stomakut i duhet shumë kohë të zbrazet nga përmbajtja. Zakonisht, stomaku pas 7-10 ditëve fillon të punojë normalisht. Nëse zbrazja e vonshme e stomakut persiston, mund të fillojë ushqyerja me sondë, situatë e cila mund të zgjasë 7-10 ditë ose disa javë. Komplikacioni më i rrezikshëm është infeksioni abdominal, si rezultat i rrjedhjes, ku pankreasi është lidhur me zorrën e hollë. Kjo ndodh përafërsisht në 10% të pacientëve dhe zakonisht menaxhohet me kombinimin e drenimit, antibiotikëve dhe ushqyerjes me sondë. Pacienti që ka kryer procedurën Whipple mund të ketë vështirësi në tretje për një kohë të gjatë.
Pankreatektomia distale përdoret nëse tumori është lokalizuar në trup dhe në bishtin e pankreasit. Kirugu heq trupin dhe bishtin e pankreasit dhe me raste edhe shpretkën. Organet e tjera lihen në vend. Komplikacioni më i shpeshtë i pankreatektomisë është rrjedhja e lëngjeve pankreatike. Komplikacine të tjera serioze janë hemorragjia dhe infeksioni.
Pankreatektomia totale
Pankreatektomia totale është kirurgji e rrallë e pankreasit, ku hiqet komplet pankreasi. Kjo procedurë kryhet nëse tumori është vendosur në atë mënyrë ku kërkohet heqja e plotë e pankreasit, ose nëse përgjatë gjithë pankreasit ka tumore të shumtë. Njësoj si procedura Whipple, fshikëza e tëmthit, duodeni, pjesa e fundit e stomakut dhe limfonodujt përreth hiqen krejtësisht bashkë me pankreasin. Mund të hiqet edhe shpretka. Për shkak se është hequr krejt pankreasi, pacienti do të ketë diabet pas kirurgjisë, prandaj është i nevojshëm përdorimi i insulinës për kontrollin e nivelit të sheqerit në gjak. Pacienti gjithashtu mund të ketë nevojë të marrë enzima pankreatike bashkë me vaktet për të siguruar tretjen e duhur.
Procedurat paliative
Procedurat paliative nuk përfshijnë heqjen e tumorit. Ato kryhen për lehtësimin e simptomave të tilla si: ikteri, dhimbja, nauzea dhe të vjellat që shkaktohen prej bllokimit të duktusit biliar dhe stomakut. Procedurat më të shpeshta paliative për kancerin pankreatik janë: ndërhyrje bypass biliar apo bypass gastrik dhe vendosja e stenteve.
Ndërhyrja bypass biliar dhe gastrik
Bypass-i biliar ndryshon rrjedhën e bilës përreth tumorit. Ai mund të lehtësojë ikterin nëse tumori bllokon duktusin biliar të përbashkët. Bypass-i gastrik mund të kryhet nëse tumori bllokon duodenin. Bypass-i gastrik lejon ushqimet të rrjedhin prej stomakut përtej bllokimit. Nëse bllokimi është në të dyja (duktusin biliar dhe duoden), kirurgu mund të kombinojë procedurën e njohur si bypass paliativ i dyfishtë.
Vendosje stent-i
Stenti është një tub i vogël plastik ose metalik që ndihmon duktusin biliar, pankreatik dhe duodenin të qëndrojnë hapur. Vendosja e stentit mund të lehtësojë bllokimin e këtyre zonave. Ai mund të përdoret në vend të bypass-it. Stent-i plastik përdoret për një kohë të shkurtër, ndërsa stenti metalik përdoret për një kohë të gjatë. Kirurgu është ai që vendos se cili stent do të përdoret dhe kjo në varësi të një sërë faktorëve, përfshirë dhe faktin nëse pacienti do t’i nënshtrohet heqjes kirurgjikale të tumorit në të ardhmen. Është e mundur, por jo e shpeshtë që përreth stentit të zhvillohet infeksion duke mos lejuar drenimin e duhur. Ethet dhe rikthimi i ikterit mund të jenë shenja të infeksionit kështu që duhen trajtuar në mënyrë emergjente. Çdokush që dyshon se ka infeksion si pasojë e bllokimit të stentit duhet të kontaktojë urgjentisht mjekun e tij.
KIMIOTERAPIA
Kimioterapia është trajtimi i kancerit që përdor medikamente të cilat vrasin qelizat kanceroze duke parandaluar rritjen dhe ndarjen e tyre. Këto medikamente janë trajtim sistemik, që do thotë se ato sulmojnë çdo ndarje qelizore në trup duke përfshirë të dyja llojet e qelizave kanceroze dhe të shëndetshme. Kimioterapia mund të ndalojë rritjen e tumorit pankreatik dhe shpesh e zvogëlon atë. Ajo mund të jepet e vetme ose e kombinuar me kirurgjinë, terapinë target, imunoterapinë dhe radioterapinë. Kimioterapia mund të përdoret për të gjitha stadet e kancerit pankreatik. Preparatet kimiotrepeutike mund të jepen nëpërmjet venave në qarkullimin e gjakut ose mund të jene orale (nga goja). Zakonisht pacientët e marrin kimioterapinë pa pasur nevojë të hospitalizohen. Koha e duhur për çdo cikël varet nga tipi i kimoterapisë. Në disa raste, kur mjeku ka nevojë të monitorojë pacientin gjatë trajtimit është i nevojshëm hospitalizimi. Kimioterapia mund të shkaktojë një sërë efektesh anësore sepse ajo sulmon me shpejtësi ndarjen qelizore duke përfshirë dhe qelizat e shëndetshme. Medikamente të tjera shtesë janë të mundshme për të lehtësuar shenjat anësore të kimioterapisë.
TERAPIA TARGET
Ndryshe nga kimioterapia tradicionale, terapia target është terapia që përdor medikamente që sulmojnë vetem qelizat kanceroze, me efekte të pakta mbi qelizat e shëndetshme.Terapia target vepron duke:
Bllokuar procesin që shndërron qelizat normale në kanceroze.
Parandaluar formimin e enëve të gjakut që furnizojnë tumorin me lëndë ushqyese.
Radioterapia
Radioterapia përdor rreze-X me energji të fortë ose tipe të tjera valësh që vrasin qelizat kanceroze ose parandalojnë ndarjen qelizore. Një makineri lëshon radiacionin nëpërmjet barkut drejtpërdrejtë në tumor. Trajtimi me radiacion shpeshherë parandalon rritjen e kancerit pankreatik dhe disa herë e zvogëlon atë. Meqënëse radioterapia prek vetëm qelizat në një zonë të caktuar, trajtimi konsiderohet lokal. Gjithashtu, rreziku që rrezet të prekin organet përreth, është shumë i vogël.
Raditerapia mund të kryhet e vetme ose e kombinuar. Kimioterapia e kombinuar me radioterapinë jepet me doza më të lehta se sa kur përdoret e vetme. Kimioterapia rrit efektin e radiacionit mbi tumor.
Mjeku mund të rekomandojë radioterapinë për lehtësimin e dhimbjeve prej tumorit, për të tentuar zvogëlimin e tumorit pankreatik përpara kirurgjisë, ose për të shkatërruar qelizat kanceroze që mund të mbeten pas kirurgjisë. Radioterapia nuk kërkon hospitalizimin e pacientit. Trajtimi mund të zgjasë 5-7 ditë ose 2-5 javë. Diskutohet fakti nëse radioterapia duhet të përdoret vetëm apo e kombinuar me kimioterapinë për të trajtuar kancerin pankreatik.
Imunoterapia
Imunoterapia është lloji i trajtimit që stimulon (nxit) sistemin imunitar të trupit të luftojë kancerin nëpërmjet:
Stopimit ose ngadalësimit të rritjes së tumorit;
Ndryshimit të sinjalit qelizor që lejon rritjen e tumorit;
Ekspozimit të tumorit ndaj sistemit imunitar të trupit.
Të kuptuarit e mënyrës se si tumori rritet dhe shpërndahet, bën të mundur që pacientët të përfitojnë prej imunoterapisë.
FAKTORËT E RISKUT PËR KANCERIN
Duhanpirja: Duhanpirja është një faktor i rëndësishëm që mund të shkaktojë 20-30% të rasteve të kancerit pankreatik. Njerëzit që konsumojnë duhan janë 2 herë më të rrezikuar për të patur kancer pankreatik sesa njerëzit që nuk konsumojnë duhan.
Mosha: Shanci për të patur kancer pankreatik rritet me moshën. Shumë njerëz diagnostikohen me kancer pankreatik mbi moshën 60 vjeç.
Historia familjare: Rreziku për të patur kancer rritet 2-3 herë tek personat me histori familjare (nëna, babai apo të afërm). Ky risk rritet me rritjen e numrit të familjarëve dhe me historinë familjare të kancerit në organe të tjera si gjiri, zorra apo melanoma familjare. Përafërsisht, 10% e rasteve me kancer të pankreasit janë të lidhura me histori familjare. Personat duhanpirës dhe me histori familjare për kancer pankreatik janë të riskuar të zhvillojnë kancer 10 vjet më herët se familjarët e tyre.
Pankreatiti kronik dhe pankreatiti i trashëguar Njerëzit me pankreatit kronik janë tepër të riskuar për tu sëmurur me kancer pankreatik. Pankreatiti kronik është i shpeshtë tek njerëzit që konsumojnë sasi të mëdha alkooli për një periudhë të gjatë. Alkooli, infeksioni i shytave dhe sëmundje të ndryshme autoimune mund të shkaktojnë pankreatit kronik. Pankreatiti kronik karakterizohet nga një përsëritje e infeksionit të pankreasit ku zakonisht nis tek personat 20 vjeç. Personat që kanë pankreatit të trashëgueshëm janë tepër të rrezikuar ndaj kancerit pankreatik.
Gjinia: Janë diagnostikuar më shumë burra me kancer pankreatik sesa gra. Kjo mund të lidhet me faktin se numri i duhanpirësve është më i lartë tek burrat. Me rritjen e numrit të grave duhanpirëse, incidenca e kancerit pankreatik tek gratë mund të bëhet e barabartë me atë të burrave.
Diabeti: Ka më shumë gjasa që kanceri pankreatik të zhvillohet tek personat që kanë një kohë të gjatë që vuajnë me diabet (mbi 5 vjet). Tek personat që kanë më pak se 5 vjet që vuajnë me diabet është akoma e paqartë nëse diabeti ka shkaktuar kancerin apo kanceri ka shaktuar diabetin.
Dieta: Lidhja e dietës me zhvillimin e kancerit pankreatik është e paqartë. Mendohet se një dietë e pasur me mish të kuq rrit riskun e zhvillimit të kancerit pankreatik, ndërsa dieta e pasur në fruta dhe perime e ul këtë risk.
Obeziteti mund të jetë faktor i rëndëishëm në rritjen e riskut për kancer pankreatik, veçanërisht kur shëndeti është përqëndruar në zonën e barkut dhe kur shoqërohet me mungesë të aktivitetit fizik.
Aktiviteti fizik: Rritja e rrezikut për kancer pankreatik lidhet edhe me mungesën e aktivitetit fizik.
Mutacionet gjenetike: Kanceri fillon me mutacion të ADN-së i cili shkakton rritje dhe ndarje qelizore të pakontrolluar. Faktorët e trashëguar shkaktojnë mutacione gjenetike në shumicën e rasteve të kancerit pankreatik. Tek disa familje, trashëgimia luan një rol të rëndësishëm.
Më poshtë po ju përshkruajmë çrregullimet në nivel studimi epidemiologjik që kanë lidhje me kancerin pankreatik:
Mutacioni BRCA2: Mutacioni BRCA2 ka më shumë lidhje me trashëgiminë e kancerit të stomakut dhe vezoreve. Përafërsisht, 7% e kancerit pankreatik shkaktohet prej defektit të trashëgueshëm në gjenin BRCA2. Njerëzit me mutacion të këtij gjeni kanë 5% shance që të zhvillojnë kancer pankreatik gjatë jetës..
Fobroza cistike: Fibroza cistike prek pankreasin duke shkaktuar insufiçencë pankreatike dhe pankreatit kronik. Risku për kancer pankreatik nën moshën 60 vjeç është dy herë më i lartë tek personat të cilët kanë mutacion të gjenit që shkakton fibrozën cistike.
Polipoza adenomatoze familjare FAP: FAP është një formë e trashëgueshme e kancerit të zorrës në të cilën pacientët kanë qindra ose mijëra polipe jokanceroze të cilat, me kalimin e kohës kthehen në kanceroze. Ky sindrom është i lidhur me kancerin pankreatik, tiroiden, zorrën e hollë dhe stomakun.
Melanoma multiple atipike familjare FAMMM: karakterizohet me diagnozë në moshë të hershme të melanomës, nishane të lëkurës dhe melanoma të shumta primare. Këta persona rrezikohen 19% nga kanceri pankreatik.
Anemia Fankoni: Anemia fankoni është një çrregullim i rrallë, i trashëgueshëm i gjakut që shkakton prodhim të qelizave anormale të gjakut prej palcës kurrizore. Kjo situatë mund të çojë në leuçemi. Pacientët me anemi fankoni mund të kenë risk të lartë për të patur kancer të traktit tretës, përfshirë dhe pankreasin.
Kanceri kolorektal jopolipoz i trashëguar (HNPCC) është një situatë e trashëgueshme me të cilën lidhen 5% të rasteve të kancerit kolorektal. Risku për kancer pankreatik rritet tek familjet me HNPCC tek të cilat kanceri i kolonit ndodh në të paktën 3 familjarë nëpër breza dhe vetëm me një rast që ndodh përpara moshës 50 vjeç.
Pankreatiti i trashëgueshëm. Pankreatiti i trashëgueshëm është një situatë e rrallë që zakonisht fillon përpara moshës 20 vjeç. Karakterizohet me episode të rënda inflamacionesh të përsëritura të cilat çojnë në pankreatit kronik dhe rrisin 40% riskun për të patur kancer pankreatik. Gjithashtu këta pacientë mund të kenë kancer të hershëm pankreatik.
Mutacioni PALb 2:Rreth 3% e kancerit familjar pankreatik kanë të trashëgueshëm mutacionin gjenetik PALB2. Gjithashtu, ky mutacion rrit riskun për kancer të gjirit.
Sindromi Peutz-Jeghers: Ky sindrom karakterizohet nga polipe të vegjël në zorrën e hollë, njolla të errëta në buzë dhe hundë. Pacientët me këtë sindrom kanë 36% risk për të patur kancer pankretik.
Sindromi Von Hippel Linda: Ky është një sindrom i rrallë kanceroz me anë të të cilit pacientët zhvillojnë kancer renal (veshkave), tumore dhe ciste të gjëndrave adrenale. Risku për kancer pankreatik tek ky sindrom është i lartë. Ai lidhet me tumoret neuroendokrine pankreatike.
![]() Ju lutem kini parasysh që ky informacion jepet si shtesë e këshillave të kujdesit nga mjeku juaj. Ky informacion nuk ka për qëllim dhe nuk nënkupton të shërbejë si zëvendësim i këshillave mjekësore profesionale. Telefononi menjëherë ofruesin e kujdesit shëndetësor nëse mendoni se keni urgjencë mjekësore! Kërkoni gjithmonë këshillat e mjekut tuaj ose të ndonjë ofruesi tjetër të kujdesit shëndetësor të kualifikuar përpara se të filloni një trajtim të ri apo nëse keni pyetje lidhur me ndonjë gjendje mjekësore!
Ju lutem kini parasysh që ky informacion jepet si shtesë e këshillave të kujdesit nga mjeku juaj. Ky informacion nuk ka për qëllim dhe nuk nënkupton të shërbejë si zëvendësim i këshillave mjekësore profesionale. Telefononi menjëherë ofruesin e kujdesit shëndetësor nëse mendoni se keni urgjencë mjekësore! Kërkoni gjithmonë këshillat e mjekut tuaj ose të ndonjë ofruesi tjetër të kujdesit shëndetësor të kualifikuar përpara se të filloni një trajtim të ri apo nëse keni pyetje lidhur me ndonjë gjendje mjekësore!